 |
| 厚労省はこのほど、平成29年度の「保険医療機関等の指導・監査等の実施状況」をまとめた。29年度に保険医療機関、保険薬局の指定取り消し処分を受けたのは、取り消し相当を含めて全国で28件、対前年度比1件増。保険医等の登録取り消し、取り消し相当は全国で18人、対前年度比3人減。指導・監査等の実施による返還金額は71億9888万円にのぼった。 |
日本の医療は、そのほとんどが保険診療である。医療機関や薬局は、厚労省の地方厚生(支)局長に保険医療機関等の申請をして、指定を受ける。医師、歯科医師、薬剤師も、登録の手続きにより、保険医等として保険診療に従事できる。
行政当局は、保険診療が常時適正に実施されているか指導・監査等を行う。極端で悪質な不正の場合には、保険医療機関等や保険医等を取り消す。処分を受けた医療機関等、医師等は処分期間中、保険診療ができない。処分前すでに廃止、登録抹消をしていても、「取り消し相当」として同様の取り扱いを受ける。
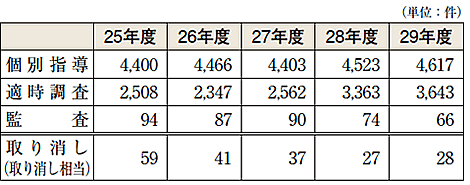
平成29年度の保険医療機関等の指導・監査等の実施状況をみると、保険医療機関等と保険医等、合わせて次のとおりとなっている。▽個別指導4617件 ▽新規個別指導6145件 ▽適時調査3643件 ▽監査66件。
監査の結果、取り消し・取り消し相当の処分を受けたのは、全国で保険医療機関等が28件、保険医等が18人だった。保険医療機関等取り消し28件のうち、不正発覚のきっかけとなったのは、保険者等からの情報提供によるものが21件で多数を占めた。保険者、医療機関従事者や、医療費通知を受けた被保険者からの訴えによる。
診療報酬・調剤報酬請求のうち、詐欺や不法行為にあたるのが不正請求。不正のおもな形態は次のとおり。
▽架空請求=実際に診療していない者に対し、診療したように請求 ▽付け増し請求=診療行為の回数・日数、数量、内容等を実際に行ったものより多く請求 ▽振替請求=実際に行った診療内容を、保険点数の高い他の診療内容に振り替えて請求 ▽二重請求=自費診療を行って患者から費用を受領しているにもかかわらず、保険でも診療報酬を請求 ▽その他の請求=医師数、看護指数等が医療法の標準数を満たしていないにもかかわらず、入院基本料を減額せずに請求―など。
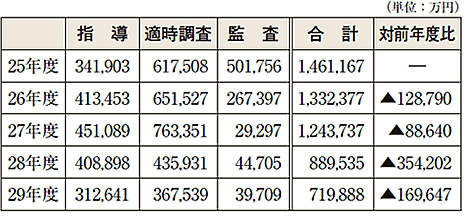
指導・監査の結果、不正または不当請求が確認され、返還された金額は、71億9888万円にのぼった。内訳は、指導で31億2641万円、適時調査で36億7539万円、監査で3億9709万円となっている。 |
| |
| 保険医療機関等の指導・監査の状況 |
 |
 |
| 指導・監査による返還金額 |
 |
|
 |